تعمیرات تجهیزات پزشکی
تعمیرات بردهای الکترونیکی تجهیزات پزشکیتعمیرات تجهیزات پزشکی
تعمیرات بردهای الکترونیکی تجهیزات پزشکیدستگاه گرمکن خون و مایعات (Blood Warmer)


گرم کردن خون و داروهای تزریقی به طور وسیعی در کارهای کلینیکی مورداستفاده قرار می گیرد. عمده ترین کاربرد این دستگاه در جراحیهااست و اصولا زمانی که بیمار مسن یا نوزاد باشد ، می بایست در تزریقها حتما از این دستگاه استفاده شود .از سوی دیگر زمانی که 50% از مایعات بدن نیاز به جابجایی داشته باشد بایستی از این وسیله استفاده گردد و همینطور در صورتی که 25% از مایعات بدن جابجا شودحضور این وسیله کنار تخت بیمار توصیه می گردد .
در سیستم بلاد وارمر ما با کمیت دما سروکار داریم که فلو مایعات گذرنده و دمای محیط و فلوی هوای اطراف دستگاه بر عملکرد آن تاثیر گذارند.
تا کنون انواع مختلفی از دستگاههای بلاد وارمر برای ایجاد حرارت طراحی و ساخته شده اند. با توجه به تفاوت زیاد در طراحی بلاد وارمرها، طبقه بندی آنها به هیچ وجه کار آسانی نیست. اما در حالت کلی دو دسته بلاد وارمر داریم: بلاد وارمرهای لیکوئید(Liquid) و بلاد وارمرهای سولید(Solid).
در بلاد وارمر های لیکوئید به دلیل استفاده از مایعات ، حرارت با سرعت بیشتر به مایع تزریقی انتقال پیدا می کند منتها به علت مشکلات استفاده ، تقریبا استفاده از آن منسوخ شده است .
بلاد وارمرهای سولید به علت سهولت در استفاده همچنین ارتقا کیفیت، جایگزین بلاد وارمر های لیکوئید شده است.
در این دستگاه با استفاده از سیستمهای الکترونیکی دیجیتال و کنترل مناسب عملکرد آنها بـه وسیلة میکروپروسسور، یک بلاد وارمر جــدیــد طــراحــی شده است. نحـوة طــراحــی و قـابـلیـت کنـتــرل میکروپروسسوری ، این امکان را فراهـم می کند که بلاد وارمر بــه صورت کنترل کننده پی آی دی ، دردسترس بـاشد.
عـلی رغــم کلیه تغییـــرات محیطی، سیستــم بلاد وارمر ، حرارتی پـایــدار و ثــابــت را بــه بـیمــار تـحـویــل مــی دهــد. در ایــن حالت مـحــدودة وسیعــی از فلو های تزریقی قــابــل انتخــاب است.
تصاویر داخل دستگاه
.............
........
در این بلاد وارمر از میکرو کنترلر ساخت کمپانی ST استفاده شده است . که از عمل کرد و دقت خیلی خوبی برخوردار می باشد
جنین یاب ( سونیکید یا FHR )
تعریف : دستگاهی است جهت تشخیص صدای قلب جنین و محاسبه تعداد ضربان قلب آن
اجزاء تشکیل دهنده :
1- پروب :وظیفه ارسال یک موج اولتراسوند به داخل رحم مادر و دریافت موج بازگشت را به عهده دارد
2- نمایشگر تعداد ضربان قلب نوزاد : تعدار ضربان قلب نوزاد را که توسط دستگاه محاسبه شده است نمایش می دهد .
3- سیم برق : تامین نیروی الکتریکی لازم دستگاه از برق شهر را به عهده دارد
4- باطری : هرکجا که امکان استفتده از برق شهر برای تغذیه دستگاه وجود ندارد نیروی الکتریکی دستگاه را تامین می نماید
5- فیوز : جهت حفاظت الکتریکی دستگاه پیش بینی شده است .
6- کلید اصلی : روشن و خاموش شدن دستگاه را به عهده دارد
7- نمایشگر میزان شارژ باطری : میزان نیروی الکتریکی ذخیره شده در باطری دستگاه را نمایش می دهد .
8- رکوردر صدای قلب نوزاد : صدای قلب جنین را ذخیره می نماید تا بتوان در مراحل بعدی از آن استفاده نمود .
9- محل اتصال پروب : از این قسمت پروب به دستگاه وصل می شود
10- محل اتصال گوشی : جهت اتصال یک هدفون به دستگاه به کار می رود
نحوه عملکرد دستگاه : در این دستگاهها مبدل فرستنده به یک اسیلاتور وصل میشوند و به طور پیوسته امواج ماورا صوت را به طرف جنین مورد نظر میفرستند این امواج پس از برخورد با قلب جنین و برگشتن (back – scatter) ، از طریق مبدل گیرنده که در همان پروپ قرار دارد گرفته شده و به سیگنال الکتریکی تبدیل میشوند. فرکانس موج برگشت همان فرکانس موج ابش است اما حرکت قلب جنین تغییر میکند که متناسب با سرعت ضربان قلب میباشد
انتخاب فرکانس:
انتخاب فرکانس بهینه برای سیستم با توجه به دو موضوع انجام میشود
1- برای نفوذ خوب و بد و بدون جذب زیاد، یک فرکانس کم بهترین انتخاب است زیرا تضعیف بافتها به طور غیر خطی با افزایش فرکانس زیاد میشوند
2- برای افزایش توان برگشتی حاصل از مجموعه و همچنین دقت بالاتر یک فرکانس زیاد بهتر است زیرا هر سلول با مقدار بیشتری از سیگنالهای ارسالی برخورد میکند
مشکلات دستگاه
۳- یکی از رایج ترین اشکالات موجود در سونیکید ها خرابی پروب می باشد . این خرابی گاها به دلیل قطع سیم در ابتدا و یا انتهای آن جایی که سیم به فیش پروب و نیز جایی که به قسمت اصلی پروب متصل می شود اتفاق می افتد که با قطع نمودن سیم و لحیم کاری مجدد مشکل حل می شود . گاها کریستالهای پروب بدلیل ضربه صدمه می خورند که در این حالت باید کل پروب تعویض گردد . عموما در این حالت کاربران از صدای ضعیف دستگاه گله می کنند .
استفاده از RF در جوان سازی پوست
مقدمه
با افزایش طول عمر انسان ها دراثر رعایت بهداشت عمومی و فردی، پیش گیری و درمان پیری پوست صورت برای بعضی از افراد امر مهمی است. چین و چروک، مهم ترین نشانه پیری پوست است و به همین علت، مداخلات درمانی برای کاهش آن، موجب چهره جوان ترمی شود که به آن "جوان سازی پوست" می گویند.
تقاضای درمان چین و چروک صورت رو به افزایش است.1 سالیان اخیر رادیوفرکانسی یک و دو قطبی به عنوان درمان انتخابی چین وچروک معرفی شده است. مطالعات، تغییرهای الیاف کلاژن پوست را درزمینه بهبود و ترمیم جنس پوست تحت درمان با رادیوفرکانسی، نشان داده اند هر چند می توانند خطرها و عوارض جانبی هم داشته باشد.
و در حال حاضر روش های متعددی برای درمان چین و چروک پیشنهاد می شود. در رادیوفرکانسی (Radiofrequency [RF]) به عنوان نوعی درم ابریژن که از طریق ایجاد حرارت در درم سبب نتیجه دل خواه می شود6 حرارت مناسب به بافتهای پیوندی عمیق درم می رسد در حالی که این حرارت در اپیدرم پراکنده و کم بوده و امکان ترمیم سریع اپیدرم وجود دارد. در انواع پیش رفته، جریان متناوب گرما به درم می رسد و در حال حاضر، سیستم های متعددی طراحی شده و برای کاربرد پزشکی در دسترس است.
راهبرد اولیه استفاده از فرکانس بالا با حداکثر اثر اغلب با عوارض جانبی همراه می شد، ازاین روی بعدها انواع کم انرژی با اثر بالا معرفی شدند که احتمال عوارض جانبی آن ها به حداقل رسید. با افزایش دانش، امکان جوان سازی پوست با روشهای مناسب بدون خطرکه به خصوصیات بیمار هم بستگی داشت فراهم آمد که آثارزیبایی آن نیز مورد پذیرش بیماران قرار گرفت و سازمان غذا و داروی امریکا هم روش جوانسازی پوست از طریق اشعه فرکانسی را مورد تائید قرار داده است.
تفاوت رادیوفرکانسی با دستگاه های لیزری مخصوص جوانسازی پوست این است که آن را بدون محدودیت در همه متقاضیان با انواع رنگ های پوست اعم از تیره یا سفید می توان انجام داد و نتیجه جوان سازی آن طولانی است و بسته به تشخیص پزشک درمان کننده و نیازپوست می توان اشعه یک یا دو قطبی را درعمقهای مختلف پوست تاباند.
روش اجرا این مطالعه، روی 48 بیمار متقاضی جوان سازی در دو مرکز لیزر در تهران با اشعه رادیوفرکانسی صورت گرفت. اطلاعات ضروری در مورد چگونگی تاثیر، عوارض احتمالی، حداقل دفعاتی که باید بیمار تحت درمان قرارگیرد و فواصل بین جلسات به بیمار توضیح داده شد. بیمارانی که اخیراً سابقه درمان جوانسازی پوست صورت، مصرف بعضی داروها و بعضی بیماری ها را داشتند (جدول 1) از مطالعه حذف شدند.
جدول 1. کنتراندیکاسیون درمان رادیوفرکانسی 9و10
1- درم ابریژن، پیلینگ شیمیائی یا لیزر Resurfacing در یک سال اخیر
2 - میکرودرم ابریژن در سه ماهه اخیر
3- تزریق چربی در 18 ماهه اخیر
4- درمان با فیلرهای کلاژن، بوتولینوم توکسین یا رتینوئید خوراکی در 6 ماهه اخیر
5-درمان با رتینوئیدهای موضعی در 2 هفته اخیر
6- درمان با استروئید خوراکی در 2 ماهه اخیر
7 - درمان با رادیوفرکانسی در یک سال اخیر
8- سابقه بیماری های فتوسنسیتیویتی، بیماری های کلاژن - واسکولر، دیابت، نارسائی قلب و سابقه سرطان پوست
9- عفونت موضعی فعال یا عفونت سیستمیک
10 - مصرف داروهای ایمونوسوپرسیو
11- حاملگی و شیردهی
12- آتروفی پوست صورت به دلایل مختلف مانند درماتیت مزمن ناشی از رادیوتراپی، تصادفات و غیره
13 - سابقه تب خال عود کننده با تجویز آنتی ویرال خوراکی به عنوان پیش گیری
میزان رضایت بیماران، عوارض جانبی احتمالی و عواملی که بر میزان تاثیر دخیل بودند مانند تعداد جلسات درمانی و فواصل درمانی، مورد بررسی قرار گرفتند. پارامترهای درمانی دستگاه براساس احساس سوبژکتیو بیمار مانند سوزش، درد و احساس گرما تنظیم شد.
48 بیمار با سنین بین 30 تا 56 سال و تیپ پوستی III و IV وارد مطالعه شدند. بیماران 5-2 جلسه درمانی RF با فرکانس 8-2 هرتز و Pulse duration 2-1 ثانیه دریافت کردند. عوارض مهم نیز شامل اریتم، درد و احساس سوزش موقع درمان، ثبت شد.
به بیماران توصیه شد که فاصله بین جلسات درمانی هر 2 هفته یک بار باشد، هر چند در بعضی بیماران، فواصل بین جلسات طولانیتر شد (حداکثر تا 5 هفته). قبل از شروع جلسه اول درمان، بیماران از نظر میزان چین و چروک در سه رده خفیف، متوسط و شدید طبقه بندی شدند و میانگین بهبودی از نظر الاستوز بعد از 6 ماه ارزیابی شد.
از تمامی بیماران، قبل از شروع جلسه اول درمانی و در پایان آخرین جلسه درمانی در شرایط مساوی عکس گرفته شد. عکسهای قبل و بعد از درمان توسط یک همکار که در جریان وضعیت بیماران و درمان آن ها نبود و نمی دانست که کدام عکس مربوط به قبل و کدام به بعد از جلسات درمانی است، مورد ارزیابی قرارگرفت. اگر عکس به تر، مربوط به بعد از جلسات درمانی بود اثر رادیوفرکانسی برای درمان چین و چروک آن بیمار مثبت ثبت شد. قبل از شروع هر جلسه درمانی نظر بیمار در باره اثر جلسه یا جلسات قبلی درمان و هم چنین عوارض جانبی احتمالی پرسیده می شد. اطلاعات جمع آوری شده با استفاده از نرم افزارSPSS ویرایش 15و آزمون مربع کای (یا دقیق فیشر) و t در سطح معنی داری 05/0 > P تحلیل شد.
یافتهها 31
بیمار از 48 بیمار درمانشده از نتیجه جلسات درمانی رضایت داشتند و مقایسه عکسهای قبل و بعد جلسات درمانی نشان داد 26 بیمار(54%) از نظر چینوچروک بهتر شدهاند. بین دوگروه پاسخدهنده به درمان و گروه بیپاسخ، در تعداد جلسات درمان، رعایت فواصل، سن بیمار و شدت چینوچروک اختلاف آماری معنیدار (05/0P<) دیده شد.
تاثیر یا عدم تاثیر اشعه رادیوفرکانسی در درمان چین و چروک و عوامل مرتبط با آن
| نتیجه درمان 48 نفر | تعداد دفعات درمانی بیش از 4 جلسه | فواصل منظم جلسات درمانی (2 هفته ) | سن بیماران بالای 45 سال | چین و چروک شدید |
| موثر (26 نفر) | 100% (26 نفر) | 4/88 % (23 نفر) | 2/69 % (18 نفر) | 2/69 % (18 نفر) |
| غیر موثر (22 نفر) | 9% (2 نفر) | 1۸/۱ % (4 نفر) | 1۸/۱ % (4 نفر) | 2۷/۲ % (6 نفر) |
عوارض جانبی ابراز شده توسط بیماران درد و اریتم گذرا بود و در تمامی آن ها گزارش شد. علاوه بر درد و اریتم که با شدت و ضعف در همه ی بیماران وجود داشت عوارض دیگر، شامل ادم 14.5 %(7 نفر)، هیپرپیگمانتاسیون 10 %(5 نفر)، تاول 2 %(1 نفر) و پورپورا 2%(1 نفر) بود.در 4 %(2 نفر)
بیماران ادم پایدار دیده شد که با مصرف کورتیکوستروئید سیستمیک بهبودی حاصل شد.12و13
برای بعضی بیماران کم طاقت از جلسه دوم قبل از شروع درمان، از قرص های مسکن یا آرام بخش و برای تعداد معدودی، از کرم لیدوکائین استفاده شد،4و9 هرچند کمپانی سازنده دستگاه، استفاده از بی حسی موضعی را توصیه نکرده است.
بحث
در سال 2002 سازمان غذا و دارو امریکا (FDA) و سپس در سال 2003 کشور کانادا،4 کاربرد اشعه رادیوفرکانسی را در زمینه زیبایی پوست خصوصاً درمان چین و چروک اطراف چشم تایید کردند وبه رغم گزارش های معدودی ازاسکار پوستی، بی خطری این روش، مورد پذیرش قرار گرفت.15 سرانجام در سال 2004 رادیوفرکانسی برای درمان تمامی صورت و در سال 2007 برای پلک های چشم نیز به تایید FDA رسید. در سال 2006 رادیوفرکانسی برای درمان پوست تنه و اندام ها در کانادا تایید شد.
در این روش جریان الکتریسیته از طریق الکترودها به پوست میرسد و برای پیش گیری از سوختگی، از ژل مخصوص خنک کننده استفاده می شود. در نتیجه، گرما در عمق 6-5 میلی متری پوست سبب Denaturation می شود.16 این روش درمانی موجب بالارفتن درجه حرارت بافت پیوندی درم تا 75-65 درجه سانتیگراد می شود در حالی که در همین حال، حرارت اپیدرم، 45-34 درجه سانتی گراد است.7و17 استفاده از ژل خنک کننده قبل ازدرمان، در زمان درمان و بعداز رادیوفرکانسی، از سوختگی سطح اپیدرم جلوگیری میکند.18و19 لذا جریان بالای الکتریسیته بدون صدمه از اپیدرم عبور میکند. هم چنین کاربر آموزش دیده با حرکت مناسب دست ها تمرکز حرارت در منطقه ای از پوست را به موقع تغییر می دهد. میزان اثر رادیوفرکانسی، با ضخامت بافت چربی زیرین، اندازه و دانسیته بافت کلاژن و ساختمان ضمایم پوست، رابطه دارد هر چند ضخامت پوست هم دارای نقش است.20 در عمق درم گرما به طور یک نواخت به بافت چربی میرسد، در حقیقت یک حرارت انتخابی در جدار کلاژن ها به علت مقاومت جبرانی بافت چربی اتفاق می افتد در نتیجه سبب شکستگی و صدمه مکانیکی الیاف کلاژن میشود.8و12و18و21 خرد شدن الیاف کلاژن، بدواً به دلیل از بین رفتن باند اکسیژن آن ها است و در میکروسکوپ الکترونی ضخیم شدن الیاف کلاژن هم مشاهده می شود.
کاربرد 144-85 ژول برهر سانتی متر مربع پوست به ترین نتیجه بالینی را در پیشانی، گونه ها، اطراف چشم و هم چنین پایین چانه و جلوی گردن دارد.2و4و15و23 نیمی از بیماران درمان شده بعد از یک جلسه درمانی بیش از 50 % بهبودی داشتند.18 در 5 جلسه درمانی با انرژی کم (83 ژول بر سانتی متر مربع) و پالس 556، بهبودی 84 تا 92% گزارش شد.13 و 22 درچین بینی لبی Nasolabial)) با انرژی 130 ژول بر سانتی متر مربع بهبودی 40-35 % و در زیر چانه و جلوگردن با 110 ژول بر سانتی متر مربع بهبودی 35-30 % گزارش شد. 4 اخیراً اپلیکاتورهای 25/0، 1، 5/1 و 3 سانتی متر مربعی وارد بازار شده است. انتظار می رود دو سوم بیماران متقاضی زیبایی که تحت درمان با RF قرار می گیرند بهبودی نشان دهند.9 کلاژنهای جدید و افزایش یافته از نوع کلاژن 1 هستند که در ترمیم زخم دیده می شود. 4 ماه بعد از درمان با RF در مطالعه بافت شناسی در تعداد الیاف کلاژن افزایش مشاهده می شود.24 مشاهده آثاردرمانی، حداقل تا بیش از یک سال بعد درمان گزارش شده است.2و4و7و15و25 بالاخره این که کاربرد رادیوفرکانسی، یک روش درمانی ملایم برای به تر شدن پوست از نظر تعداد و عمق چروک ها در مقایسه با روش های تهاجمی دیگر است. این روش برای درمان چروک های خفیف، متوسط و شدید یا برای عود چروک ها بعد از جراحی لیفتینگ، توصیه می شود.9 انتظار می رود لیفتینگ ابروها به میزان 4-1 میلی متر بعد از یک جلسه درمانی RF، اتفاق بیفتد.7و9و15و23 مقایسه عکس های قبل و بعد از درمان بیماران تا 83% کاهش واضح در چروک ها را نشان داده است.
مطالعه فوق که روی 48 بیمار متقاضی جوان سازی پوست صورت به روش درمان با اشعه رادیوفرکانسی صورت گرفت، نشان داد که در بیش از 50 درصد آن ها چین و چروک به تر شده است. حداقل 4 جلسه درمانی لازم است تا نتیجه درمانی، مطلوب باشد و برای تاثیر مثبت باید نظم فواصل جلسات درمانی 2 هفته یک بار تعیین شود. نکته قابل توجه این که، هر چه سن بیماران بالاتر و شدت چین و چروک بیش تر بود رضایت بیمار و تاثیر درمانی هم مشهودتر بود. افرادی که با فواصل منظم توصیه شده هر 2 هفته یک بار مراجعه نکرده بودند میزان نتایج مطلوب درمانی کم تر بود. هم چنین، از این که بیماران مسن تر پاسخ درمانی به ترداده بودند موجب تعجب شد و دلیل آن هم به دست نیامد.
فایده استفاده از RF دو قطبی در مقایسه با یک قطبی، نیاز کم تربه انرژی درمانی است که با تاثیر مساوی درمانی نسبت به یک قطبی عوارض جانبی کم تر خصوصا" درد دارد، هر چند عوارض جانبی در هر دو دیده می شود بررسی عوارض جانبی نشان داد، درد فقط درزمان اشعه درمانی، و اریتم گذرا، در همه بیماران وجود دارد. در بررسی مقالات، واکنش کهیری، اولسر، هماتوم، ندول های تحت جلدی گزارش شده است که در بیماران مطالعه حاضردیده نشد.4و12و13 عمده ترین عارضه جانبی RF احساس ناخوشایند به هنگام درمان است که این احساس درصورت استفاده نکردن از بی حسی موضعی و کاربرد انرژی بالا، بسیار بالا است.7و14
در این مطالعه هم چنین، در بعضی بیماران، در پوست نواحی درمان شده یک دپرسیون درمال مشاهده شد. که توسط بیماران به عنوان عارضه جانبی ابراز نشد. بعضی از آن ها از سفت شدن پوست نواحی درمان شده با اشعه رادیوفرکانسی خصوصاً در نیمه تحتانی صورت و جلو گردن رضایت داشتند. با تایید اشعه رادیوفرکانسی یک و دو قطبی برای درمان جوانسازی پوست توسط مراجع بهداشتی بین المللی معتبر، پزشکان متخصص پوست برای درمان متقاضیان جوانسازی پوست امکان بیش تری پیدا کردند. مطالعات مختلف نشان داده است که اشعه رادیو فرکانسی -از نظر کیفیت و کمیت- در بهبود چین و چروک های پوست و حتی لیفتینگ ابروها از طریق تولید الیاف کلاژن جدید، موثر است.24
اگر رادیوفرکانسی در انرژی های بالا استفاده شود خطر عوارض جانبی افزایش می یابد. اگر دستگاه اشکالاتی داشته باشد، انتخاب بیمار مناسب نباشد و مراقبت های بعد درمان جدی گرفته نشود، خطر عوارض جانبی می تواند افزایش یابد.26 استفاده نامناسب از پارامترهای دستگاه به عنوان مهم ترین شکست درمانی و ایجاد عوارض جانبی گزارش شده است.9و11 بنا براین استفاده از چنین دستگاه هایی نیاز به دانش و مهارت پزشک دارد که با آموزش تامین می شود.
از آن جا که اشعه رادیوفرکانسی در تمام قسمت های پوست بدن کاربرد دارد، اما استفاده در صورت به منظور زیبایی هم از نظر تاثیر و هم عارضه جانبی اهمیت بیش تری دارد. به کنتراندیکاسیون درمان باید دقت کافی شود. تمامی بیماران باید از نحوه ی تاثیر اشعه و عوارض جانبی احتمالی مطلع باشند و قبل از شروع درمان رضایت نامه کتبی امضا کنند.
منبع :دکتر حسین طباطبایی-تهران، خیابان طالقانی، شماره 415، مرکز آموزش وپژوهش بیماریهای پوست و جذام پست الکترونیک: babakouhi@farabi.tums.ac.ir
Ventilator چیست
Vent : حرکت آزادانه گاز( هوا) به داخل یا خارج .
ونتیلاتور دستگاهی است که کار تنفس را برای بیمارانی که به طور موقت یا دائم دچار مشکلات تنفسی هستند انجام می دهد.
فیزیولوژی
جایگزینی اکسیزن و خارج شدن دی اکسید کربن توسط ریه ها صورت می گیرد.اکسیژن هوای فرو برده شده به داخل ریهها به خون منتقل شده و دی اکسید کربن از طریق سیستم گردش خون به ریه ها باز گردانده می شود تا از آنجا دفع شود.
هوای دمیده شده به داخل ریه ها شامل 79 درصد نیتروژن، 96/20 درصد اکسیژن و 04/ 0 درصد دی اکسید کربن بوده و هوای بازدم خارج شده از ریه ها شامل 79 درصد نیتروژن ، 17 درصد اکسیژن ، و 4 درصد دی اکسید کربن است.
چگونه کارمی کند
دستگاه ونتیلاتور اکسیژن و هوا را به میزان مورد نیاز برای بدن با هم ترکیب نموده ، سپس آن را توسط تیوب های مخصوصی تحت عنوان "مدار تنفسی" به بیمار تحویل می دهد . گاز (هوا) موجود در و نتیلاتور قبل از تحویل به بیمار ، تبدیل به بخار مرطوب شده و سپس از طریق مدار تنفسی منتقل می شود.
نیاز به ونتیلاتور
به طور کلی هر بیماری که سیستم تنفسی وی نتواند پاسخگوی نیازهای تنفسی اش باشد ، نیازمند سیستم کمک تنفسی است و عمد تاً به بیماریهای قلبی- ریوی مرتبط است.این دستگاه معولاً در بخش های ICU, CCU, NICUو البته اورژانس وجود دارد.
تنظیمات دستگاه
پارامترهای زیادی قبل از اتصال دستگاه ونتیلاتور به بیمار و حتی حین عملکرد دستگاه قابل تنظیم توسط پزشک خواهد بود.
برخی از این پارامترها عبارت است از :
حالت کاری دستگاه CMV-SIMV-CPAP.حجم جاری (حجم هوای دم یا بازدم در مد تنفسی طبیعی حدود500 میلی لیتر) نرخ جریان هوا ، فشار هوا وحجم در دقیقه ( حجم هوای دم و بازدم در هر دقیقه)
مشکلات دستگاه
معمولاً لوله های هوا و اتصالات دچار مشکل می شوند . لوله های آسیب دیده و پوسیده باید سریعاً تعویض شود .مرطوب ساز و نبولایزرها احتمال مسدود شدگی دارند، تمیز کردن مداوم آنها ضروری است . در صورتی که مایع ( خون، ادرار، سالین، بتادین، آب و ... ) وارد دستگاه شود لازم است دستگاه سریعاً باز و قسمت های آسیب دیده (سوییچ ها، رله ها، موتورها یا فیلترهای هوا ) تعویض شود. چک کردن ماهانه جریان نشت الکتریکی و کالیبراسیون هر 6 ماه یک بار الزامی است.
فیلترهای هوایی لوله بیمار باید مرتباً تمیز یا تعویض شود . لامپ ها، سویچ ها، وسایل فعال کننده ، موتورها و هیترها، وسایل الکتریکی است که به صورت متناوب نیاز به بررسی و تعویض دارد .
شستشو و نگهداری ونتیلاتور
امروزه انواع فراوانی از ونتیلاتور مورد استفاده قرار می گیرد که اکثر آنها با استفاده از فیلتر ، به خوبی محافظت شده و لزوم ضد عفونی نمودن دستگاه را به طور قابل توجهی کاهش داده است . در مورد استفاده از فیلتر باید به موارد زیر توجه داشت:
برای هر بیمار فیلتر جداگانه استفاده شده و پس از جدا شدن بیمار از ونتیلاتور برای بیمار بعدی فیلتر مجدد گذاشته شود.
برای بیمارانی که به مدت طولانی از ونتیلاتور استفاده می کنند، باید فیلتر هر 48 ساعت تعویض شود.
قسمت های مرطوب کننده ونتیلاتور را می توان با استفاده از ماشینهای شستشو یا بخار با درجه حرارت کم ( 70 درجه سانتیگراد ) ضد عفونی کرد . پس از جدا شدن بیمار از ونتیلاتور قسمت مرطوب کننده باید شسته و خشک شده ، سپس برای بیمار بعدی استفاده شود. در مورد بیمارانی که به مدت طولانی از ونتیلاتور استفاده می شود شستشوی آن هر 48 ساعت توصیه می شود.
خشک شدن تمامی قسمتها برای استفاده مجدد ضروری بوده و رشد میکروارگانیسم ها به طور قابل توجهی کاهش می دهد.
از اتر تا ونتیلاتور
پیش از جراحی، متخصص بیهوشی ملاقاتی با بیمار دارد تا بتواند بهترین و مناسب ترین داروها و دوزها را با توجه به شرایط بیمار تعیین کند. اهمیت این مقادیر به علت تاثیر آنها بر ایمنی فرآیند بیهوشی است بر اساس شرایط پزشکی فعلی بیمار، ممکن است متخصص بیهوشی این اطلاعات ار یک بار دیگر در روز جراحی مورد ارزیبابی قرار داده و تغییراتی اعمال کند. پاسخگویی صحیح و دقیق به این سوالات در تعیین داروهای بیهوشی بسیار مهم است.
در پزشکی مدرن، بیهوشی عمومی به عنوان حالتی تعریف میشود که در آن فرد به علت استفاده از داروهای بیهوشی، به طور کامل هوشیاری خود را از دست میدهد. در طی این فرآیند داروهای مختلف و با اثرات متعدد به بیمار داده میشوند که هدف کلی آنها ایجاد حالت عدم هوشیاری، فراموشی و بیدردی است.
انتخاب روش بهینه و داروی مؤثر برای هر بیمار به عهده متخصص بیهوشی است.
بیهوشی عمومی فرآیند پیچیدهای است که مراحل زیر را شامل میشود:
ارزیابیهای پیش از بیهوشی
تجویز داروهای بیهوشی عمومی
معاینه وضعیت قلب و تنفس بیمار
بیدردی
کنترل مجاری ورود هوا
کنترل مایعات
کنترل درد پس از جراحی
ارزیابیهای پیش از بیهوشی
داروهای پیش ازعملاز چندین ساعت تا چند دقیقه قبل از شروع جراحی ممکن است متخصص بیهوشی داروهایی را از طریق تزریق داخل رگ و یا به صورت خوراکی تجویز کند. معمولترین داروهای پیش از عمل عبارتند از ترکیبات نارکوتیک و سدتیو.
انجام بیهوشیبیهوشی عمومی هم در اتاق عمل و هم در اتاق مخصوص بیهوشی قابل انجام است. داروی بیهوشی به یکی از روشهای تزریق داخل رگ IV))و یا استنشاق ماده بیهوشی از درون یک ماسک صورت به بدن وارد میشود. بیهوشی از طریق تزریق داخل رگ سریعتر از استنشاق عمل میکند. بیمار در عرض 20-10 ثانیه به طور کامل بیهوش میشود. داروهای بیهوشی تزریقی معمولاً عبارتند از پریوفول، کتامین، اتومیدیت و ...
حفظ بیهوشی
طول مدت تأثیر مواد بیهوشی بین 5 تا 10 دقیقه است و پس از آن فرایند به هوش آمدن آغاز میشود. برای افزایش مدت بیهوشی (تا زمان پایان جراحی)، باید مقدار مشخص از ترکیبات اکسیژن، NO2 و مواد بیهوشی دیگر از طریق استنشاق به بیمار داده شود. راه دیگر تزریق دوزهای معینی از ماده بیهوشی است. هر گاه سطح مواد بیهوشی در مغز از حد معینی کمتر شود فرآیند ریکاوری (بازگشت به سطح هوشیاری) اتفاق میافتد. از سال 1990، شیوه تزریق کنترل شده مواد بیهوشی با استفاده از پمپ اینفیوژن ابداع شده است. این روش به علت تسریع ریکاوری و کاهش مشکلات پس از بیهوشی (نظیر حالت تهوع و ...) ترجیح داده میشود.
روشهای نوین استفاده از شیوههای انسداد عصبی- عضلانی، بخشی از بیهوشی مدرن است. در این شیوه نیازی نیست که عمق بیهوشی خیلی زیاد باشد. مانیتورینگ این روش به وسیله دستگاه تحریککننده اعصاب محیطی انجام میشود. این وسیله پالسهای الکتریکی کوتاهی را به اعصاب فرستاده و واکنش عضلات را بررسی میکند.
کنترل وضعیت مجاری عبور هوا
همزمان با کاهش هوشیاری در اثر بیهوشی عمومی، میزان عکسالعملهای محافظتی در مجاری عبور هوا (نظیر سرفه کردن) کاهش مییابد و ممکن است الگوی تنفس در اثر اثرات مواد بیهوشی دچار نقص شود. برای باز نگه داشتن مجرای عبور هوا و حفظ پارامترهای تنفس عادی، از لولههای تنفسی استفاده میشود. این لولهها در زمان بیهوشی به داخل مجرای تنفسی بیمار وارد میشود. برای انجام تنفسدهی یک لوله تراشه به داخل گلو هدایت میشود
الکتروکاردیوم
دستگاه الکتروکاردیوگراف، این نمودار را بر روی نوار کاغذی خط کشی شدهای به طور پیوسته ضبط میکند. اطلاعاتی که روی الکتروکاردیوگرام ضبط میشود، نشان دهنده امواج الکتریکی محرک قلب میباشد. این امواج نمایشگر مراحل مختلف تحریکات قلبی هستند.
سیکل قلبی همراه با الکتروکاردیوگرافی
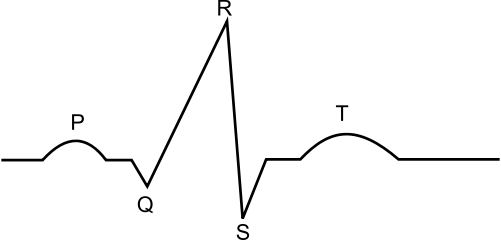
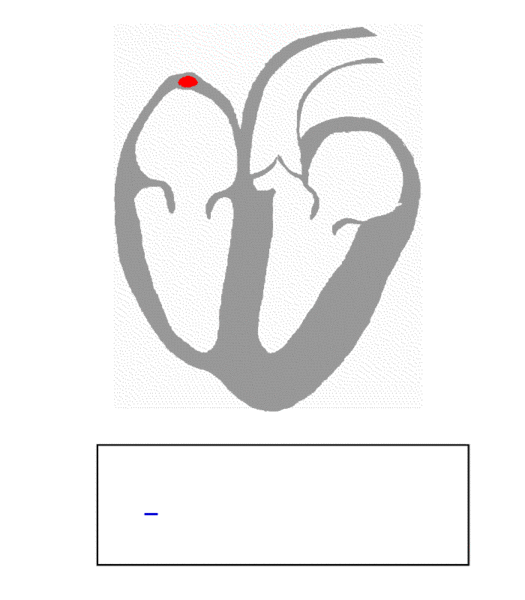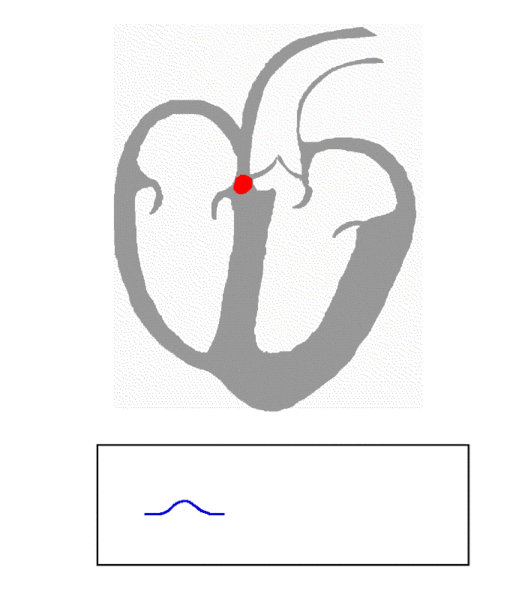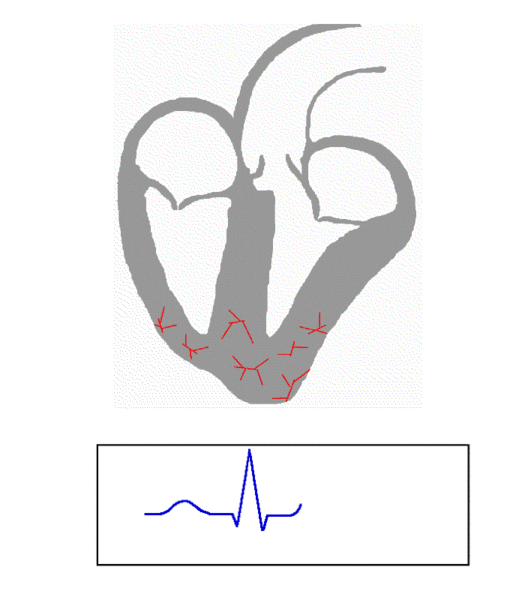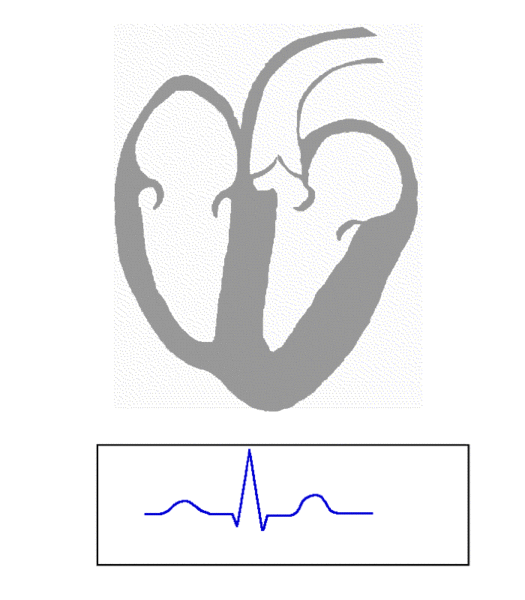
مرحله اول- استراحت عمومی قلب به مدت ۴/۰ ثانیه
در این مرحله بطون و دهلیزها در حال استراحت اند. خون تیره به وسیله بزرگ سیاهرگهای زبرین و زیرین، به دهلیز راست می ریزد. این خون به خاطر وزنش، از طریق دریچههای لختی - که به هنگام پایان موج T سیکل قلبی پیشین باز شده اند- وارد بطون میشود و آن ها را تا حدی پر میکند. اما برای اینکه خون دهلیزها به طور کامل وارد بطون بشود، دهلیزها باید منقبض شوند. لازم به ذکر است هر ماهیچهای در قلب که بخواهد منقبض شود یا استراحت کند، ابتدا باید موج انقباض یا استراحتش در تمام نقاط آن ماهیچه منتشر شود. پس برای انقباض دهلیزها، ابتدا باید پیام انقباض در سراسر آن ها منتشر بشود. این کار توسط بافت گرهی دهلیز انجام میشود. در بین دو دهلیز، این تنها دهلیز راست است که دارای بافت گرهی است. از سویی کانون زایش انقباضات قلب نیز که همان گره پیش آهنگ میباشد، در دیواره پشتی دهلیز راست و در زیر منفذ بزرگ سیاهرگ زبرین قرار دارد. پس برای انقباض ابتدا گره پیش آهنگ به صورت ریتم خود به خودی تحریک میشود و این پیام انقباض را از طریق ۳ رشته گرهی دهلیز راست به گره دهلیزی بطنی – که در حد فاصل بین دیواره دهلیزها و بطون و کمی متمایل به دهلیز راست قرار دارد – هدایت میکند. طی حرکت پیام از پیشاهنگ به دهلیزی- بطنی، میون های میوکارد قلب که در مسیر انتقال این پیام قرار دارند، منقبض شده و این انقباض از میونی به میون دیگر در دهلیز راست انتشار مییابد و نهایتا از طریق میون های دهلیز راست به میون های دهلیز چپ نیز منتشر شده و کل دهلیزها را فرا میگیرد. البته این پیام نمیتواند از طریق میون های دهلیزها به میون های بطون منتقل شود، چون در دیواره بین بطون و دهلیزها بافت پیوندی رشتهای عایقی قرار دارد که باعث میشود انتقال پیام از دهلیزها به بطون تنها از طریق بافت گرهی که از وسط این عایق رد میشود، صورت گیرد. اگر این بافت عایق نبود، دهلیزها و بطون هم زمان به هم منقبض میشدند و کارایی قلب بسیار پایین می آمد؛ چون در این حالت پس از پمپاژ مقدار کمی خون به بطون، آن ها نیز همین مقدار کم را به سمت بدن و شش ها پمپ میکردند و خون کمی به آن ها میرسید. پس از اینکه این پیام به طور کامل سراسر دهلیز را فرا گرفت، در الکتروکاردیوگرام موج P ثبت میشود. بلافاصله بعد از آن مدت استراحت عمومی قلب یعنی ۴/۰ ثانیه به اتمام میرسد.
حوادث قلب در ابتدای دیاستول
۱) ورود بیش از ۷۵٪ خون از دهلیزها به بطون در اثر وزن خون
۲) انتشار موج انقباض دهلیزها در سراسر دهلیزها ---- ایجاد موج P در الکتروکاردیوگرام
وضعیت دریچه ها:
سینیها ---- بسته؛ تا خون وارد شده به بطون از طریق این دریچهها وارد سرخرگها نشود.
لختیها ---- باز؛ تا خون دهلیزها وارد بطون شوند.
مرحله دوم – انقباض دهلیزها به مدت ۱/۰ ثانیه
در ابتدای ابن مرحله بلافاصله دهلیزها منقبض میشوند و ٪ ۲۵ خون باقی مانده را نیز وارد بطون میکنند. حالا در هر بطن ۱۲۰cc خون موجود است یعنی به طور کلی ۲۴۰cc در بطون. این انقباض به مدت 1/0 ثانیه طول میکشد و از انتهای موج P تا انتهای موج R را در الکتروکاردیوگرام دربرمیگیرد. اما در طی این انقباض در 1/0 ثانیه، دو عمل بسیار مهم نیز همزمان رخ میدهد :
۱) انتشار موج انقباض بطون: بطون موظف اند بلافاصله بعد از انقباض دهلیزها و پرشدن کامل خود از خون، منقبض شوند و خون را به سرخرگها وارد کنند. بنابراین پس از گذشت مدت بسیار کمی از این 1/0 ثانیه (فاصله انتهای P تا Q) موج انقباض بطون که خیلی قدرتمند میباشد، در سراسر بطون منتشر میشود. برای این عمل، گره دهلیزی بطنی که در پایان استراحت عمومی قلب پیام انقباض را گرفته، این پیام را از طریق رشته و الیاف گرهی دیواره بین دو بطن و دیواره بطون و همچنین به کمک الیاف ماهیچهای که برای انتقال پیام تخصصی شده اند، به سراسر بطون و نهایتا به نوک پایین قلب منتقل میکند. اما سرعت هدایت پیام بافت دهلیزی-بطنی و الیاف گرهی دیواره بین دو بطن خیلی کم و در عوض سرعت انتشار پیام الیاف گرهی دیواره بطون خیلی زیاد است. اما چرا؟؟! اگر سرعت این سه قسمت با هم برابر بود، پیام بلافاصله سراسر دیواره بین دو بطن را فرا میگرفت (چون اول به دیواره میانی میرود و بعد از آنجا به سراسر بطن) و دیواره میانی زودتر از جاهای دیگر بطن منقبض میشد. ولی اکنون، در حین اینکه پیام در دیواره میانی منتشر میشود، به سرعت توسط الیاف دیواره بطن ها تمام بطن ها را فرا میگیرد و عملاً این تفاوت سرعت سبب میشود که پیام انقباض در یک مدت تمام بطن ها را فرا بگیرد. این عمل کمتر از 1/0 ثانیه طول میکشد و نهایتا موج QRS را در الکتروکاردیوگرام ایجاد میکند.
۲) انتشار موج استراحت در دهلیزها: همزمان با انقباض دهلیزها، چون بلافاصله بعد از انقباض، دهلیزها باید استراحت کنند؛ پس پیام استراحت در آنها شروع به انتشار میکند. این پیام که اندکی بعد از شروع انقباض آغاز میشود، به مدت کمتر از 1/0 ثانیه طول میکشد (فاصله انتهای P تا Q) و هیچ موجی را در الکتروکاردیوگرام به وجودنمی آورد! چون قدرت موج انتشار انقباض بطون آنقدر زیاد است که این پیام کوچک در QRS گم میشود! به هر حال با پایان موج QRS استراحت دهلیزها شروع میشود.
حوادث قلب در انتهای دیاستول
۱) انقباض دهلیزها ---- وقوع از P تا پایان R (انقباض تغییری در الکتروکاردیوگرام ایجاد نمیکند چون پیام الکتریکی منتقل نمیشود!)
۲) انتشار پیام انقباض بطون ---- ایجاد موج QRSدر الکتروکاردیوگرام
۳) انتشار پیام استراحت دهلیزها ---- زیر موج پیام قوی انتشار انقباض بطون گم میشود!
۴)شنیدن صدای اول قلب
وضعیت دریچه ها:
سینیها ---- بسته؛ تا خون وارد شده به بطون از طریق این دریچهها وارد سرخرگها نشود.
لختیها ---- باز؛ تا خون دهلیزها وارد بطون شوند.
مرحله سوم – انقباض بطون به مدت ۳/۰ ثانیه
بلافاصله با انتشار پیام انقباض، بطون شروع به انقباض میکنند و خون را با فشار بالای سیستولی به سمت سرخرگها پمپ میکنند. این خون با فشار خود از سویی دریچههای یکطرفه لختی را – که فقط به سمت بطون باز میشوند- بسته و باعث شنیده شدن صدای اول قلب میشوند و از سوی دیگر با فشار دریچههای سینی را – که فقط به سمت سرخرگها باز میشوند- باز کرده و وارد سرخرگها میشود. تمامی این مراحل در مدت زمان بسیار کوتاه و در موج S روی میدهند. همچنین دهلیزها بعد از پایان انتشار پیام استراحتشان تا ۷/۰ ثانیه استراحت میکنند. در این مدت خون دوباره از بزرگ سیاهرگهای زیرین و زبرین وارد دهلیز راست میشود؛ اما به دلیل بسته بودن لختیها خون نمیتواند وارد بطون شود و اندک اندک وارد دهلیزها می شود. (این رویه به مدت ۳/۰ ثانیه یعنی پایان انقباض بطنی ادامه می یابد.)
موارد روی داده در موج S:
۱) استراحت دهلیزها و انقباض بطون
۲) بسته شدن دریچههای لختی در اثر فشار خون ناشی از انقباض بطون
۳) باز شدن دریچههای سینی در اثر فشار خون ناشی از انقباض بطون
اما بعد از گذشت اندکی از انقباض بطون (فاصله S تا T) چون بطون بلافاصله بعد از انقباض (اتمام این ۳/۰ ثانیه) باید استراحت کنند، پیام استراحت آنها منتشر میشود و موج T را در الکتروکاردیوگرام ثبت میکند. پس از اتمام این موج بطون نیز شروع به استراحت میکنند. پس استراحت عمومی قلب آغاز میشود، چون دهلیزها نیز ۳/۰ ثانیه است که استراحت خود را آغاز کرده اند. استراحت بطون باعث قطع فشار اعمال شده بر روی دریچهها میشود؛ در نتیجه دریچههای سینی بسته میشوند و صدای دوم قلب را – که کوتاه تر و زیرتر است – به وجود میآورد. از سویی دریچههای لختی که ۳/۰ ثانیه است تحت تاثیر فشار خون موجود در دهلیزها هستند، از این موقعیت یعنی عدم فشار سیستولی استفاده کرده و دریچههای لختی را در جهت بطون باز کرده و شروع به پر کردن بطون میکنند.
نکته: حداکثر انقباض بطون، در ابتدای موج T انجام میشود.
نکته: زمان استراحت بطون ۵/۰ ثانیه و زمان استراحت دهلیزها ۷/۰ ثانیه میباشد.
نکته: باز شدن دریچه صدایی ایجاد نمیکند.
حوادث قلب در سیستول
۱) انقباض بطون به مدت ۳/۰ ثانیه --- فاصله S تا T
2) استراحت دهلیزها
۳) شنیدن صدای دوم قلب
وضعیت دریچه ها:
۱) سینی ها--- ابتدا باز (در هنگام انقباض بطون) و بعد بسته (پس از اتمام انقباض بطون)
۲) لختی ها---- ابتدا بسته (در هنگام انقباض بطون) و بعد باز (پس از اتمام انقباض بطون)
تغییرات ECG در بیماری ها
در تعداد زیادی از بیماری های قلبی ما تغییراتی در نوار قلب داریم که راهگشا میباشد. مثلا در آریتمی قلبی تعداد یا شکل امواج در نوار قلب تغییر میکند. در بیماری های ایسکمیک قلبی معمولاً بسته به حاد یا قدیمی بودن واقعه ایسکمیک و ناحیه رگ های درگیر، ما موج Q عمیق، موج T برعکس یا بالا و پایین رفتن قطعه S T را داریم. در برخی بیماری ها نیز ما انحراف محور قلب را داریم. در برخی بلوکهای قلبی پهن شدن کمپلکس QRS را داریم. در برخی اختلالات الکترولیتهای سرم مانند افزایش پتاسیم خون نیز ما تغییرات ECG داریم